No início de junho, a psiquiatra e epidemiologista Cleusa Ferri, da Universidade Federal de São Paulo (Unifesp), corria para concluir um extenso e importante relatório que apresentará em setembro ao Ministério da Saúde. Elaborado com a participação de especialistas em neurologia, geriatria e saúde mental, o documento reúne as estimativas mais recentes, calculadas pela primeira vez para todo o país, de um problema que nas próximas décadas deve atingir em cheio o sistema de saúde: o aumento dos casos de demência. Com o relatório, os especialistas esperam mobilizar o governo e contribuir para criar uma estratégia de ação nacional para lidar com o tema, algo recomendado desde 2015 pela Organização Pan-americana da Saúde (Opas).
Há pressa. Ao menos 1,76 milhão de brasileiros com mais de 60 anos vivem com alguma forma de demência, um conjunto de enfermidades sem cura que, por mecanismos diferentes, causam a perda progressiva das células cerebrais e levam à incapacitação e à morte. A maior parte dessas pessoas – uma fração ainda não bem conhecida que, segundo especialistas, pode superar 70% do total – nem sequer tem diagnóstico, o que as impede de receber tratamento adequado para ajudar a controlar as alterações de memória, raciocínio, humor e comportamento que surgem com a progressão da doença.
Ferri e a neuropsicóloga Laiss Bertola chegaram a essa estimativa de casos depois de aferir, por meio de testes neuropsicológicos e de competência funcional no dia a dia, a proporção de pessoas que tinham demência em um grupo de 5.249 indivíduos, uma amostra representativa da população brasileira com 60 anos ou mais. As pesquisadoras projetaram a proporção então obtida (5,8%) para o restante da população brasileira da mesma faixa etária medida pelo Censo demográfico de 2010, o último de abrangência nacional então disponível. O número foi, por fim, corrigido para refletir o aumento de idosos na população nos anos seguintes. Os dados foram originalmente publicados em 22 de janeiro em um artigo na revista científica Journal of Gerontology.
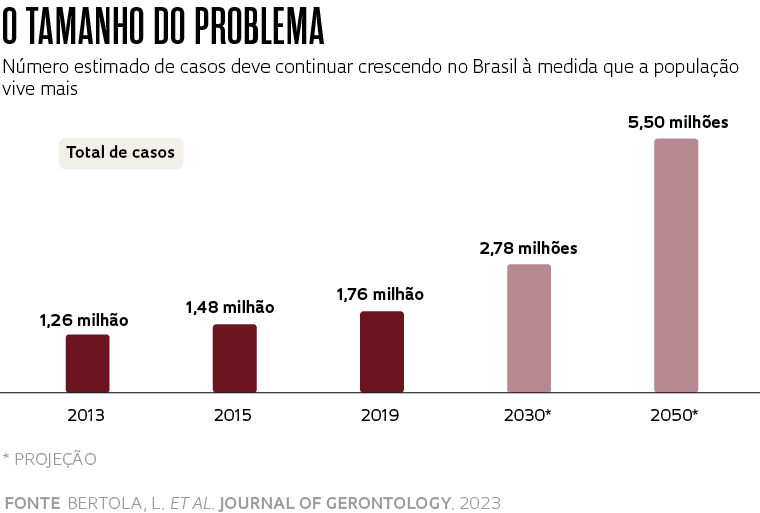
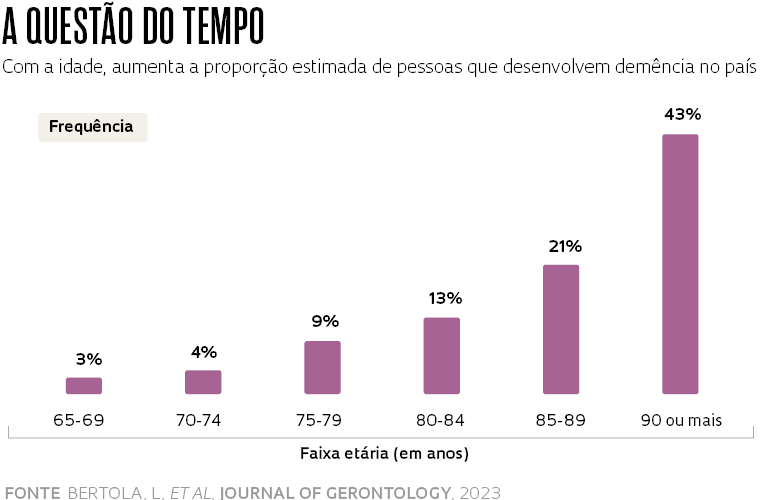
De acordo com o trabalho, o total de casos em 2019 é cerca de 20% maior do que o de quatro anos antes, quando se estimava haver 1,48 milhão de pessoas com demência no Brasil. E deve continuar crescendo. A previsão é que chegue a 2,78 milhões no final desta década e a 5,5 milhões em 2050. A proporção de indivíduos com a doença aumenta bastante com a idade, embora especialistas e a própria Organização Mundial da Saúde (OMS) afirmem que a enfermidade não é uma característica do envelhecimento normal. Os dados brasileiros indicam que 3% dos indivíduos com idade entre 65 e 69 anos desenvolvem demência. Essa frequência sobe para 9% na faixa dos 75 aos 79, 21% na dos 85 aos 89 e chega a 43% depois dos 90 anos.
“Conhecer essas informações é crucial para que o país se prepare para lidar com a situação e criar serviços adequados para atender às necessidades dessas pessoas”, contou Ferri, que tentava concluir ainda em junho os cálculos de quanto tempo leva, em média, para surgir um novo caso entre os brasileiros. “No documento, serão feitas recomendações ao ministério e a outros órgãos para que monitorem a evolução do número de casos. Também será indicado em quais ações se deve investir para reduzir o risco de as pessoas desenvolverem demência”, afirma a pesquisadora, cujo pai morreu há cerca de 15 anos com uma das formas da doença.
O aumento dos casos de demência não é exclusividade do Brasil. Em boa parte do mundo, a melhora das condições de vida no último século vem permitindo a mais gente viver mais. Em 2005, havia no mundo cerca de 670 milhões de pessoas com 60 anos ou mais, o equivalente a 10% do total. Em 2050, segundo projeções da Organização das Nações Unidas (ONU), serão quase 2 bilhões, ou 22% da humanidade.
Com o crescimento da população mundial e o incremento na expectativa de vida, mais casos de demência são esperados. Em um artigo publicado em fevereiro de 2022 na revista The Lancet Public Health, uma equipe internacional de pesquisadores estimou que 57,4 milhões de pessoas viviam com alguma forma de demência no mundo em 2019. Esse número, de acordo com os cálculos, deve crescer 2,7 vezes e chegar a 152,8 milhões na metade do século.
É um problemão que não afetará os países de modo homogêneo e terá de ser equacionado logo. Os casos devem aumentar proporcionalmente mais nos países de média e baixa renda – na América Latina vão triplicar –, sobrecarregando os sistemas de saúde e as famílias. A demência é uma das principais causas de incapacitação de idosos e gera um impacto físico, psicológico, social e econômico tanto para as pessoas com a doença como para quem cuida delas. De acordo com a OMS, em 2019 foi gasto no mundo US$ 1,3 trilhão para atender a pessoas com demência.
“Três fatores explicam o aumento maior nesses países”, conta o neurologista Paulo Caramelli, da Universidade Federal de Minas Gerais (UFMG), coautor de um estudo recente que analisou a evolução dos casos de demência na América Latina. O primeiro é que a população dos países de média e baixa renda está envelhecendo muito rapidamente. Demorou quase 150 anos para a proporção de idosos passar de 10% para 20% da população na França, uma das nações com maior proporção de longevos no mundo, enquanto em países como o Brasil essa transição deve ocorrer em pouco mais de duas décadas. Os dois outros motivos são a melhora no diagnóstico das demências e o pior controle de problemas de saúde – em especial, diabetes, hipertensão e obesidade –, que contribuem para o desenvolvimento delas. “Nos Estados Unidos e na Europa, onde a população já atingiu o teto da expectativa de vida e o controle de fatores de risco é melhor, a prevalência deve diminuir nas próximas décadas”, conta o pesquisador, especialista em demências.
 Belisa BagianiAlienação, loucura e senilidade
Belisa BagianiAlienação, loucura e senilidade
Possivelmente tão antiga quanto a humanidade, a demência – ou alguns dos sintomas que a caracterizam – já recebeu diferentes nomes ao longo da história. Alienação, amência, estupidez, idiotice, imbecilidade, loucura e senilidade estão entre os enumerados pelos neurologistas François Boller e Margaret M. Forbes em artigo publicado em 1998 no Journal of the Neurological Sciences.
A carga depreciativa de alguns desses termos dá pistas de como as pessoas com demência foram tratadas por muito tempo. Consideradas um estorvo, quando manifestavam sinais de delírio e agitação, eram confinadas em asilos para pobres ou prisões, antes de surgirem os hospitais psiquiátricos. Muitas vezes, mesmo nas instituições médicas, eram acorrentadas, privadas de alimentos e roupas ou passavam por sessões de espancamento, relata a psiquiatra norte-americana Tia Powell, da Faculdade de Medicina Albert Einstein em Nova York, Estados Unidos, filha e neta de mulheres que tiveram a enfermidade, em um capítulo do livro Repensando a demência: Construa uma vida alegre do começo ao fim (nVersos Editora, 2020). O padrão só começou a mudar em fins do século XIX, quando algumas correntes da medicina passaram a enxergar as pessoas com demência com um olhar mais compassivo.
O que os médicos entendem hoje por demência é um conjunto amplo de enfermidades que podem se manifestar mais cedo ou mais tarde na vida, com mais frequência a partir dos 60 anos, mas inevitavelmente levam à deterioração progressiva da capacidade intelectual.
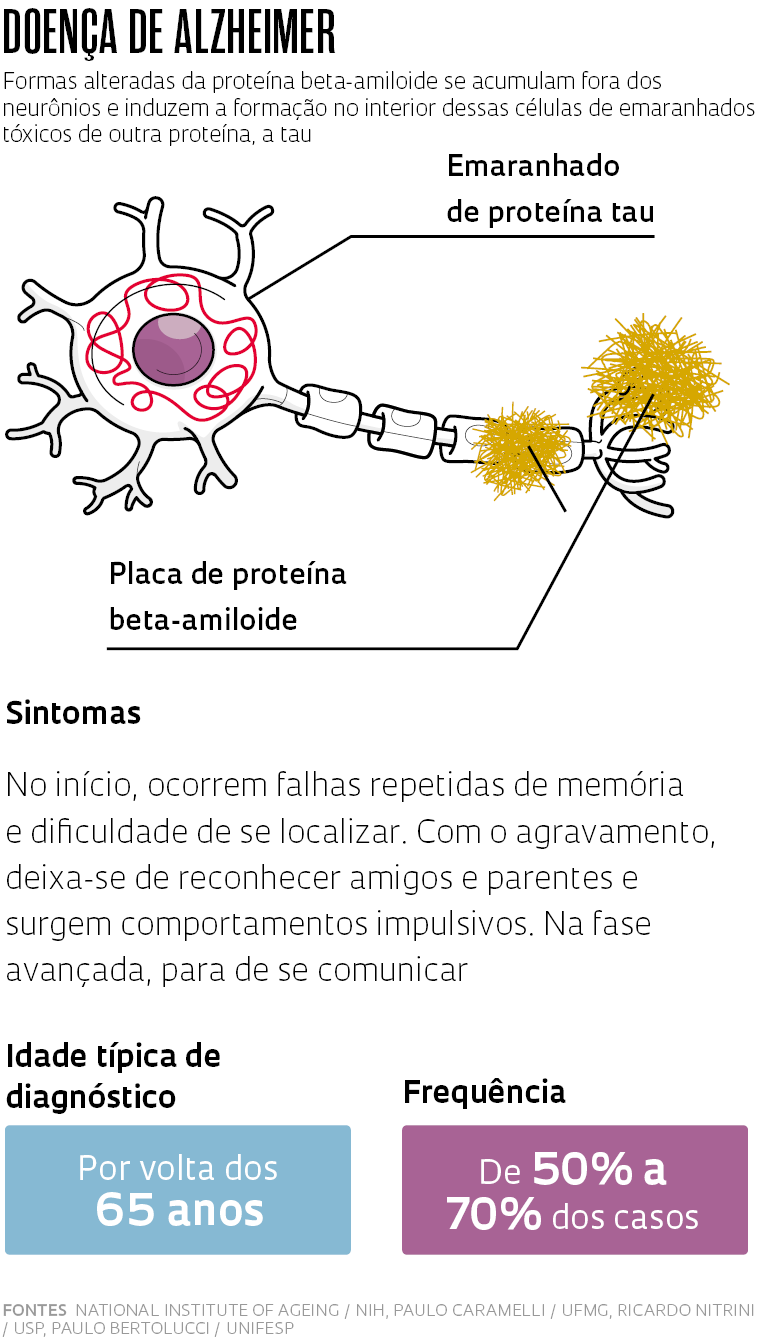
A mais conhecida e comum é a doença de Alzheimer. Descrita em 1906 pelo psiquiatra e neuropatologista alemão Alois Alzheimer (1864-1915) e, quase simultaneamente, pelo seu congênere checo Oskar Fischer (1876-1942), ela representa até 70% dos casos de demência em países ricos – algo entre 50% e 60% no Brasil, de acordo com estudos feitos no país. Seus primeiros sinais, falhas recorrentes na recordação de fatos recentes, surgem com mais frequência a partir dos 65 anos.
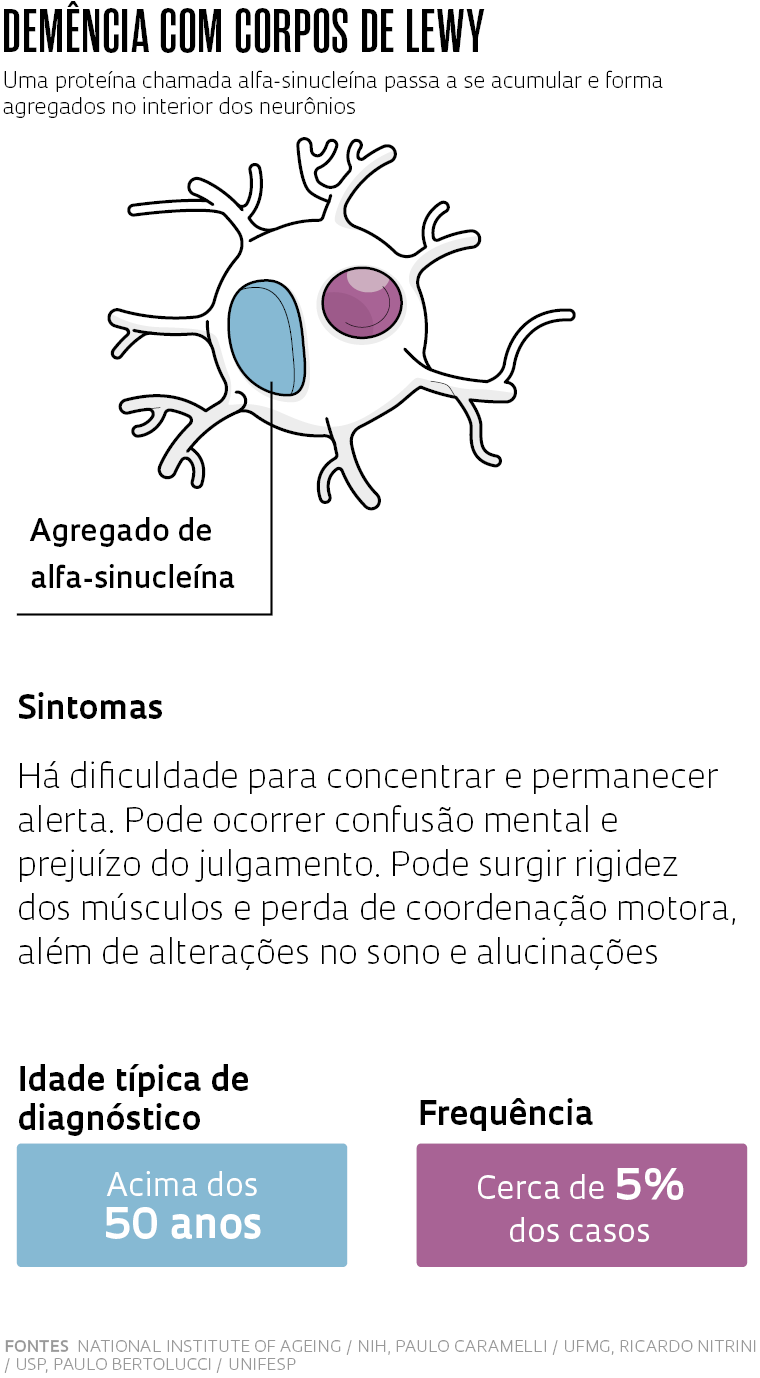
Dois outros tipos, cada um responsável por menos de 5% dos casos, costumam se manifestar mais cedo: a demência fronto-temporal e a demência com corpos de Lewy. A primeira é assim chamada porque suas lesões se concentram nas áreas anterior e lateral do cérebro – respectivamente, o lobo frontal e o temporal – e afetam a capacidade de planejamento e concentração, além do controle de comportamentos impulsivos. Ela pode se tornar evidente a partir dos 45 anos, um pouco antes da demência com corpos de Lewy, marcada pela dificuldade de concentração e de raciocínio lógico, além de alterações no controle dos movimentos, decorrentes de um tipo de lesão identificada em 1912 pelo neurologista alemão Fritz Henrich Lewy (1885-1950).
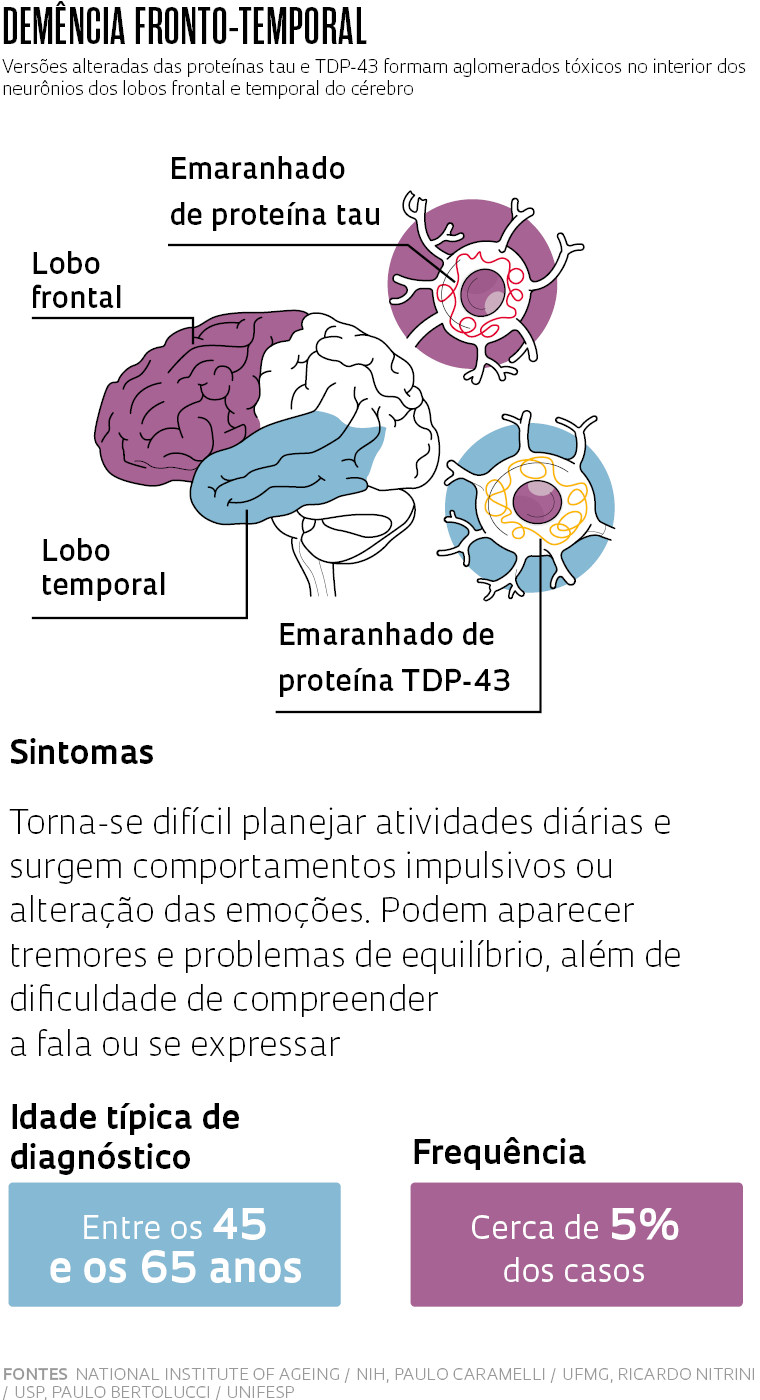
Há um traço comum entre as três. De acordo com as hipóteses mais aceitas atualmente, todas parecem ser causadas pelo acúmulo no cérebro de proteínas deformadas. O que muda de uma para outra é a proteína envolvida e a localização dos depósitos.
Até o momento, não há cura para nenhuma delas. Os medicamentos mais utilizados nas fases iniciais são os inibidores da enzima acetilcolinesterase. Esses compostos, entre os quais estão a donepezila, a galantamina e a rivastigmina, atenuam a perda de memória e a dificuldade de aprender novas funções por aumentar a disponibilidade no cérebro do neurotransmissor acetilcolina, importante para a cognição. Uma opção, em geral para os estágios mais avançados, é a memantina – a droga modula os níveis de outro neurotransmissor, o glutamato, que, em altas concentrações, é tóxico para os neurônios, as células que funcionam como unidades processadoras de informação no cérebro.
Nos dois últimos anos, dois novos compostos para retardar a progressão especificamente do Alzheimer chegaram ao mercado: os anticorpos monoclonais aducanumabe e lecanemabe. Desenvolvido pela empresa de biotecnologia norte-americana Biogen, o primeiro foi aprovado em 2021 pela FDA, a agência reguladora de medicamentos e drogas dos Estados Unidos, onde é vendido com o nome de Aduhelm. O segundo, fabricado pela farmacêutica japonesa Eisai, passou pelo crivo da FDA este ano e leva o nome comercial de Leqembi. Ambos tentam eliminar os aglomerados de proteína beta-amiloide, típicos do Alzheimer. Mas são medicamentos caros, com custo anual que ultrapassa os US$ 25 mil por paciente e resultados modestos: eles reduzem apenas moderadamente o ritmo do declínio cognitivo – ou seja, a piora, no máximo, torna-se um pouco mais lenta.
Uma possível explicação para os resultados que deixam a desejar é que os testes tenham sido feitos em pessoas com a doença em estágio intermediário, quando a quantidade de placas de proteína já é elevada. “Nessa fase, há agregados muito grandes, mais difíceis de desfazer”, conta o bioquímico Sérgio Teixeira Ferreira, da Universidade Federal do Rio de Janeiro (UFRJ), estudioso das causas do Alzheimer. Por essa razão, atualmente estão sendo conduzidos estudos com indivíduos com a doença em estágios mais iniciais. Mas não se deve manter expectativas muito altas. “Nem estudos com animais nem com seres humanos deram indícios de que reduzir a quantidade de placas melhore a capacidade cognitiva e a qualidade de vida de quem tem a doença. Talvez o alvo mais adequado sejam as formas solúveis, e também tóxicas, os oligômeros beta-amiloide”, afirma o bioquímico.
Se não há cura para essas formas da doença, vale a pena buscar o diagnóstico? A resposta dos especialistas é sim. “Existem algumas formas mais raras de demência que são reversíveis, como as causadas por distúrbios da glândula tireoide ou carência de vitamina B12. Uma vez tratada a causa, o problema desaparece”, explica Caramelli.
O que pode ser feito
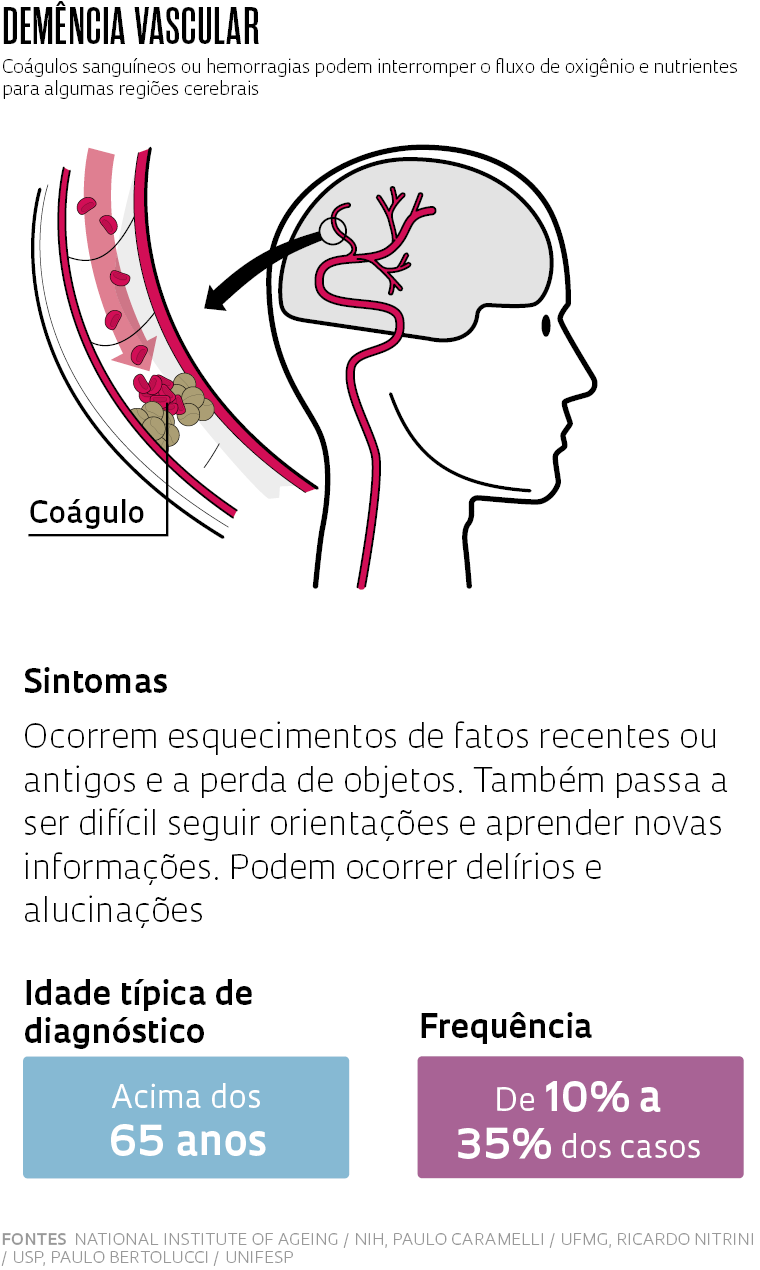
Embora não exista ainda uma cura para os tipos mais comuns de demência, e talvez nunca haja, muito pode ser feito no nível individual e de saúde pública. A segunda forma mais comum da enfermidade em muitos países é a demência vascular. Provocada pelo bloqueio ou rompimento de delicados vasos sanguíneos que irrigam o tecido cerebral, ela causa a morte rápida das células e responde por até 35% dos casos de demência no Brasil. O mais importante é que ela pode ser evitada. “A demência vascular é substancialmente prevenível com o controle adequado dos problemas que afetam a saúde do sistema vascular, como o diabetes, a hipertensão e a obesidade”, afirma a geriatra Claudia Suemoto, da Universidade de São Paulo (USP).
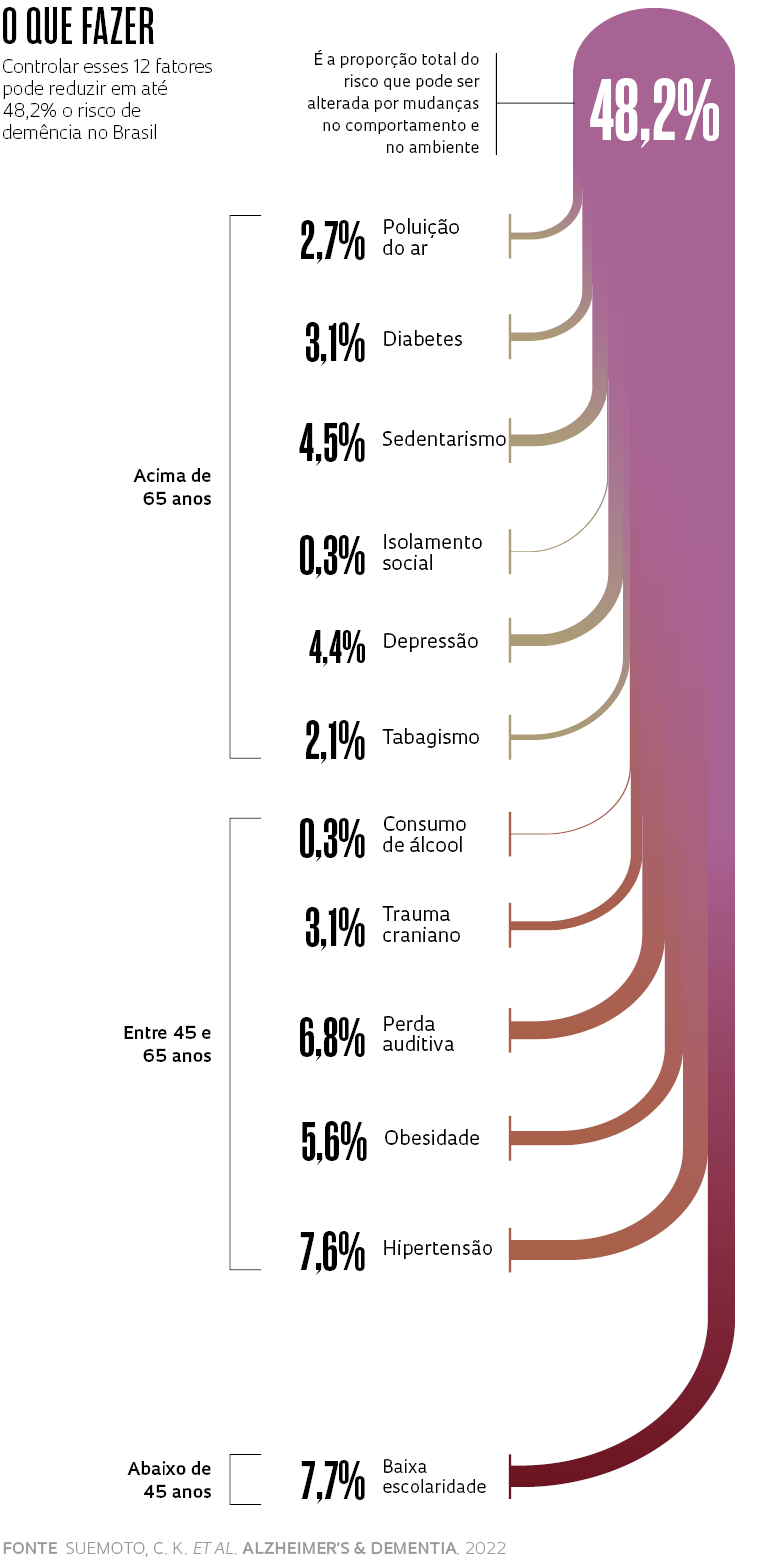
Especialista em saúde mental de idosos, a psiquiatra britânica Gill Livingston, da University College, em Londres, coordena há vários anos o comitê permanente da revista The Lancet para prevenção, intervenção e cuidados com a demência, que busca estratégias para reduzir o problema. Em dois longos relatórios, um publicado em 2017 e outro em 2020, o grupo enumerou 12 fatores associados ao risco de desenvolver demência que podem ser gerenciados ao longo da vida. São questões como baixo nível educacional, obesidade, diabetes, hipertensão, consumo de álcool e inatividade física, todos com influência reconhecida sobre a saúde do cérebro. Cada um deles têm um peso distinto, calculado com base na força de sua associação com a enfermidade, na sua prevalência na população e no seu impacto isolado sobre a demência. Se todos fossem bem controlados, seria possível, ao menos em teoria, evitar ou adiar o surgimento de até 40% dos casos de demência. “Sabe-se agora que muitas das manifestações da demência são gerenciáveis e, embora a doença subjacente geralmente não seja curável, ela pode ser modificada com bons cuidados”, escreveram os autores no documento de 2017.
O efeito observado pela comissão internacional, no entanto, foi estimado com base nas informações de saúde da população de países ricos. No Brasil, o potencial de prevenção é ainda maior.
 Belisa BagianiEm parceria com Livingston e pesquisadores de Minas Gerais e do Rio de Janeiro, Suemoto, da USP, e Ferri, da Unifesp, recalcularam o impacto que o controle dos 12 fatores poderia ter na realidade brasileira. Se fosse possível eliminá-los completamente, haveria uma redução de 48,2% nos casos de demência. A diminuição seria de até 54% nas regiões mais pobres do país, de acordo com os dados, que foram publicados em novembro de 2022 na Alzheimer’s & Dementia e integrarão o dossiê a ser entregue ao Ministério da Saúde.
Belisa BagianiEm parceria com Livingston e pesquisadores de Minas Gerais e do Rio de Janeiro, Suemoto, da USP, e Ferri, da Unifesp, recalcularam o impacto que o controle dos 12 fatores poderia ter na realidade brasileira. Se fosse possível eliminá-los completamente, haveria uma redução de 48,2% nos casos de demência. A diminuição seria de até 54% nas regiões mais pobres do país, de acordo com os dados, que foram publicados em novembro de 2022 na Alzheimer’s & Dementia e integrarão o dossiê a ser entregue ao Ministério da Saúde.
“A demência já é um problema de saúde pública no Brasil. Para reduzir seu impacto no futuro, é preciso investir em políticas que ajudem a diminuir os fatores de risco, em especial os do início da vida e da meia-idade”, afirma Suemoto. “Se o país não se preocupar, vamos ter um tsunami de casos, porque a população está vivendo mais”, alerta o neurologista Ricardo Nitrini, da USP, coautor do artigo na Alzheimer’s & Dementia e pioneiro nos estudos de epidemiologia da demência no Brasil.
O resultado não deve ser imediato. Por isso, é necessário agir o mais cedo possível. “O problema está muito próximo e as medidas para amenizá-lo só surtirão efeito no médio e no longo prazo”, avalia o psiquiatra Paulo Mattos, professor aposentado da UFRJ e coordenador de Neurociências do Instituto D’Or de Pesquisa e Ensino, que investiga as causas biológicas do Alzheimer. “Alterando esses fatores de risco, levaria décadas para observar o impacto no nível populacional. Mesmo no nível individual, a melhora no quadro cognitivo proporcionada por medidas como o controle da hipercolesterolemia e do diabetes e a prática de exercício físico deve levar anos para se tornar evidente”, explica.
Mais do que no resto do mundo, aqui, o fator com maior potencial para diminuir as taxas de demência é o aumento do nível educacional das pessoas, principalmente nas regiões mais pobres. Apenas no final dos anos 1990 o país universalizou o acesso ao ensino fundamental, mas, segundo dados de 2019 do Instituto Brasileiro de Geografia e Estatística (IBGE), menos da metade das pessoas com até 25 anos consegue concluir o ensino médio. Se fosse possível zerar o efeito da baixa escolaridade, isto é, não ter ninguém com menos de oito anos de educação formal, poderiam ser prevenidos 7,7% dos casos de demência. Entre a população mais pobre, a redução seria de 9,6%.
Aumento do nível educacional, prática de atividade física e controle de obesidade, diabetes e hipertensão podem reduzir o risco de demência
Estudos realizados no Brasil e no exterior sugerem que o letramento e outras atividades apreendidas na escola promovem alteração anatômica e funcional do cérebro. Elas estimulariam a formação de conexões entre neurônios e aumentariam a densidade das fibras que transferem informações entre as regiões cerebrais. O neurocientista Yakov Stern, da Universidade Columbia, nos Estados Unidos, chamou essa conectividade incrementada do cérebro de reserva cognitiva. Ela explicaria por que algumas pessoas não apresentam sinais de demência, apesar de terem grande quantidade de placas de proteínas. Um indivíduo com alta reserva cognitiva dispõe de múltiplas redes cerebrais e outros mecanismos compensatórios que permitiriam driblar por um bom tempo o efeito da doença, que muitas vezes só se torna evidente nos estágios mais avançados.
Ao menos no Brasil, um impacto semelhante ao proporcionado pelo aumento do nível educacional poderia ser alcançado com o tratamento da perda auditiva, o controle da hipertensão e a diminuição da obesidade. “Aumentar a escolaridade não basta”, afirma Nitrini. “É preciso estimular a prática de atividade física e a adoção de alimentação saudável. Muitos desses cuidados devem ser tomados já na gestação e a partir dos primeiros anos de vida da criança, para que o cérebro se desenvolva com uma boa reserva cognitiva para superar as adversidades que vão surgir ao longo da vida”, orienta o neurologista, criador do Grupo de Neurologia Cognitiva e do Comportamento (GNCC) da USP.